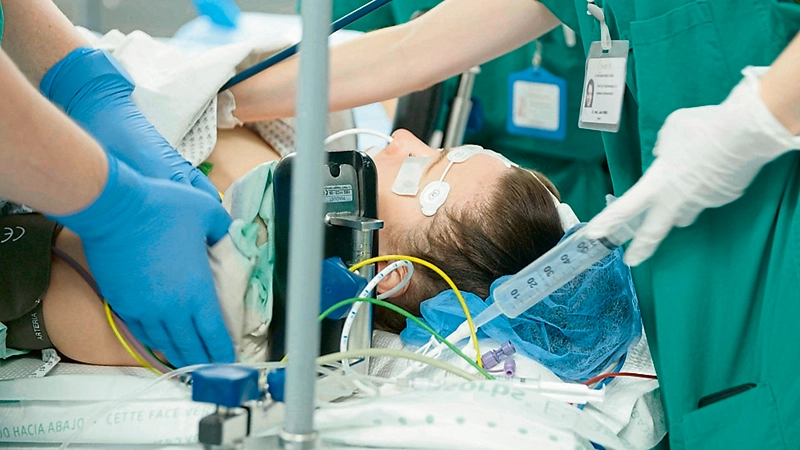
Ein Stechen zwischen den Schulterblättern, Gliederschmerzen, Übelkeit. Dass diese Symptome bei einer Frau auf einen Herzinfarkt hindeuten, wissen nur wenige. Sabrina Lamérant, die in der ARTE-Dokumentation „Die unsichtbare Patientin“ die Geschichte ihres Infarkts erzählt, konnte glücklicherweise rechtzeitig im Krankenhaus behandelt werden. Sie sagt, hätte ihr Mann nicht den Notruf gewählt, sei sie in jener Nacht vielleicht gestorben – denn sie selbst hätte sich mit einer Schmerztablette ins Bett gelegt.
Tatsächlich entscheiden sich viele Frauen mit Beschwerden dieser Art rund eine Stunde später als Männer mit klassischen Herzinfarkt-Symptomen, in die Notaufnahme zu gehen. Das belegt eine von der Deutschen Herzstiftung geförderte Studie für Frauen über 65. Offenbar nehmen Frauen ihre Beschwerden oft selbst nicht ernst oder ordnen sie als psychosomatisch ein – und ihre Ärzte tun es ihnen gleich. Warum das so ist und welche Probleme daraus resultieren, analysiert etwa die US-amerikanische Feministin und Journalistin Maya Dusenbery in ihrem Buch „Doing Harm“ (2018). Hinzu kommt, dass es an medizinischen Daten für Frauen fehlt – das sogenannte Gender Data Gap. Denn Studien sind in der Regel auf den männlichen Organismus ausgerichtet: 75 Kilo, 1,80 Meter, ein geschlechtsspezifisches, zyklusunabhängiges Hormonzusammenspiel. Was bedeutet das für die Behandlung von Frauen?
„Wir wissen, dass Frauen bei vielen etablierten Medikamenten mehr unter Nebenwirkungen leiden als Männer, wenn sie dieselbe Dosis erhalten“, sagt Gertraud Stadler, Direktorin des Instituts für Geschlechterforschung in der Medizin (GiM) der Charité Berlin, im Gespräch mit dem ARTE Magazin. „Bei vielen bestehenden Medikationen wurde das Ausmaß bisher aber nicht systematisch untersucht.“ Zwischen Männern und Frauen gibt es auf medizinischer Ebene zahlreiche Unterschiede, die oft nicht berücksichtigt werden: „Die ziehen sich durch, von der chromosomalen Ebene über die Ausprägung in jeder Körperzelle, die Hormonausschüttung, über anatomische Differenzen bis hin zu psychosozialen Gender-Aspekten“, sagt Stadler.
DAS STÄRKERE IMMUNSYSTEM
So belegen geschlechtersensible Studien unter anderem, dass das Immunsystem von Frauen aktiver ist als das männliche. Denn einige Gene, die das Immunsystem regulieren, liegen ausschließlich auf dem X-Chromosom. Vorteil für Frauen: eine bessere Immunabwehr – dieser Faktor ist laut Experten mitverantwortlich dafür, dass die Coronapandemie weniger weibliche Todesopfer gefordert hat. Der Nachteil eines potenziell überreaktiven Immunsystems: Rund 80 Prozent der Personen mit Autoimmunerkrankungen wie Rheuma und Multiple Sklerose sind weiblich, wie ein 2016 im Magazin Nature veröffentlichter Artikel beschreibt. Laut einem Beitrag der Fachzeitschrift Pain and Therapy von 2021 haben Frauen zudem eine niedrigere Schmerzschwelle. Sie leiden häufiger unter Spannungskopfschmerz oder Migräne. Und Fibromyalgie – hier wird das Schmerzempfinden durch Sexualhormone gesteuert, wie die Universität Birmingham in Alabama 2017 bewies. So senkt Testosteron etwa das Schmerzempfinden.
Daneben wirken bestimmte Arzneistoffe bei Frauen anders: Laut einer Studie von 2005, veröffentlicht in The New England Journal of Medicine, verringerte Acetylsalicylsäure (ASS) das Risiko für Herz-Kreislauf-Erkrankungen bei Frauen nicht. Das Deutsche Ärzteblatt wertete das als „überraschend“, da vorherige Studien eine Risikoreduktion durch ASS bewiesen hatten: etwa um 44 Prozent – bei 50-jährigen Männern.
Die systematische Erfassung von Gender-unterschieden in der Forschung steht noch ganz am Anfang.
Dass Frauen in medizinischen Untersuchungen so lange nicht gesehen wurden, liegt vor allem am Contergan-Skandal: In den 1950ern und 1960ern führte die Gabe des Schlafmittels bei Schwangeren zu Schädigungen und Missbildungen der Kinder im Mutterleib. In der Folge wurden Frauen ab 1977 von frühen klinischen Studien ausgeschlossen. Erst seit 2004 sollen Unterschiede zwischen Frauen und Männern europaweit in Studien dokumentiert werden. Doch genderspezifische Eigenschaften zu erforschen ist aufwendig und teuer. Das Deutsche Ärzteblatt berichtete 2010, jene Daten werden nur „unzureichend erhoben“. „Länder wie Kanada sind hier weiter“, sagt Gertraud Stadler. „Dort berichten Forschende häufiger über Geschlechterunterschiede, auch weil es gesetzliche Vorgaben dazu gibt.“
In Deutschland gibt es mit dem Institut für GiM seit 2007 nur einen Lehrstuhl für geschlechtersensible Medizin. 2021 zog die Uni Bielefeld mit einer Professur nach. Vera Regitz-Zagrosek, die die Einrichtung gegründet hat, die Stadler heute leitet, gilt als Mitgründerin der Gendermedizin in Deutschland. Im ARTE-Film erinnert sich die Kardiologin, die heute in Zürich tätig ist, an die Anfänge in den 1990ern: „Das wurde eher als Unsinn abgetan, als eine unnötige Komplizierung der Studien.“
Heute, so betont Stadler, tue sich durch eine erhöhte Sensibilität für Diversität in der Gesellschaft auch in der Medizin etwas – von der Kardiologie bis zur Onkologie, und inzwischen auch für non-binäre Menschen. Dennoch: „Die systematische Erfassung von Genderunterschieden in der Forschung steht noch ganz am Anfang. Nur wenn diese Daten in möglichst vielen Studien erfasst werden, können wir eine personalisierte medizinische Versorgung für alle anbieten.“